Что такое колоноскопия кишечника и как проводят процедуру
Колоноскопия — что это такое, становится понятно при переводе самого термина с греческого: colon — толстая кишка, scopeo — рассматривать, изучать. В настоящее время это самый точный и достоверный диагностический метод при патологии толстой кишки. Благодаря ему подтверждают предварительный диагноз, проводят удаление различных образований (например, полипов — полипэктомия). Процедуру выполняет врач-функционалист или проктолог. Перед ее выполнением делается обезболивание.
Колоноскопия без наркоза проводится в исключительных случаях — при наличии острых аллергических реакций в анамнезе на любую анестезию. Существует еще несколько противопоказаний. Также сам пациент может отказаться от обезболивания. После 45 лет процедуру необходимо проходить ежегодно каждому человеку.
Что такое колоноскопия
Колоноскопия (фиброколоноскопия — ФКС) — это метод диагностики, позволяющий визуализировать слизистую внутренней поверхности толстой кишки с помощью эндоскопа. Способ используют и для проведения планового обследования. Если при обследовании обнаружены патологические образования, с помощью ФКС возможно взятие биопсии, удаление полипа размером 1-3 мм или выявленного инородного тела.
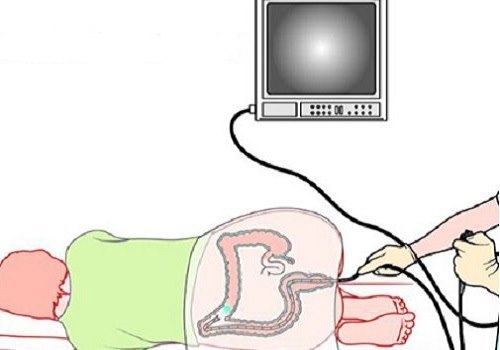
Для проведения процедуры используется фиброколоноскоп – оптический прибор, имеющий длинный (160 см) мягкий шланг. Он оснащен видеокамерой и подсветкой. Изображение может подаваться на большой экран, на котором можно детально рассмотреть строение кишечника и увидеть патологию. Также прибор имеет источник холодного света, который позволяет безопасно проводить исследование, не подвергая слизистую опасности ожога.
При осмотре слизистой оболочки кишечника оценивается:
- блеск, гладкость, цвет и отличие их от нормы;
- состояние сосудов;
- патологические изменения.
Для лучшего обзора и более подробного изучения состояния стенок кишки устройство имеет специальную трубку. Она вводится внутрь зонда. С ее помощью накачивается воздух, который заполняет и расправляет складки кишки, улучшая обзор.
В полость колоноскопа можно вводить специальные щипцы. Ими производится забор материала для гистологического исследования, удаление полипов, инородных тел или реканализация при стенозе. Также возможно проведение видеоколоноскопии. Видеооборудование позволяет фотографировать проблемные места и выводить полученную картинку на экран. К недостаткам ФКС относятся:
- инвазивность;
- возможность травмы;
- болезненность;
- зависимость от анатомических особенностей (стриктур, углов поворота кишечника).
Стоимость проведения
Средняя цена ФКС – от 4,5 до 40 тысяч рублей. Она зависит от нескольких факторов. Учитывается:
- уровень лечебного учреждения;
- квалификация специалистов;
- имеющееся оборудование;
- объем проводимого исследования;
- выбранный метод обезболивания.
В стоимость включается первичная консультация, длительность пребывания в клинике (с родственниками или самостоятельно). Важную роль играют манипуляции:
- взятие биопсии для гистологии;
- полипэктомия;
- удаление инородного предмета;
- остановка кровотечения.

Бесплатно проводится исследование в областной больнице по месту жительства пациента. В известных и престижных клиниках это можно сделать частично по квоте или полису ОМС, доплатив за дополнительные услуги по прейскуранту (как, например, в Институте проктологии в Москве). В частных лечебных учреждениях, оснащенных дорогостоящей современной техникой, стоимость исследования всегда выше, чем в государственной больнице.
Где можно пройти колоноскопию?
ВОЗ рекомендует проходить процедуру ФКС всем людям, достигшим 40 лет, 1 раз в 5 лет. Особенно она показана пациентам с отягощенным анамнезом, если у близкого родственника наблюдался рак. В Германии каждый житель страны после 47 лет обязан сделать ФКС 1 раз в год. В США эта процедура проводится 1 раз в год всем людям после 45 лет.
Колоноскопию проводят в специально оборудованных кабинетах крупных медицинских или диагностических центров. Можно обследоваться в любых профильных медицинских учреждениях, имеющих необходимое оснащение и помещения для пребывания больного после процедуры, проведенной под наркозом. Если предусмотрено проведение ФКС под наркозом, в штате необходим анестезиолог-реаниматолог, который должен назначать наркоз, и отделение или палата реанимации.
Для чего нужна процедура?
ФКС выполняется с целью выявления патологии толстой кишки. Полученные данные подтверждают предварительный диагноз. Уточняется локализация и степень патологических изменений. Исследование имеет широкий спектр показаний:
- нарушение целостности (трещины, эрозии, язвы, рубцы) стенки кишки;
- новообразования (доброкачественные – полип, злокачественные – рак), инородные тела;
- необходимость биопсии;
- кровотечение;
- стеноз;
- низкий гемоглобин;
- значительное снижение массы тела;
- длительный субфебрилитет;
- нарушение пассажа по кишечнику;
- изменение стула (запор, понос);
- дифференциальная диагностика дисфункции (СРК — синдром раздраженного кишечника) и органической патологии.
При проведении колоноскопии еще на начальных стадиях можно выявить:
- полипы и опухоли;
- рубцовые изменения;
- сосудистые нарушения (гемангиома, ангиэктазия, флебэктазия, варикоз);
- дивертикулы;
- туберкулез кишечника;
- воспаление (колиты различной этиологии);
- язвы в стенке кишки (болезнь Крона, неспецифический язвенный колит, нарушения трофики).

Кроме диагностики ФКС используется с лечебной целью: через зонд можно ввести кровоостанавливающие, противоязвенные препараты, удалить полип любого размера, включая самый маленький (до 1 мм),
Этапы проведения колоноскопии
Процедура ФКС включает несколько этапов:
- подготовка;
- обезболивание;
- проведение исследования;
- наблюдение за больным.
Как правильно делают колоноскопию кишечника, пациенту подобно объясняют еще в поликлинике при назначении процедуры. В беседе выясняют анамнез, включая аллергологический, объясняют, для чего нужна подготовка, правила ее проведения и последствия недоброкачественного соблюдения. К колоноскопии пациент готовится, представляя себе, какая процедура ему предстоит. Эти мероприятия занимают приблизительно 2-3 дня. Включают:
- соблюдение диеты;
- очищение кишечника.
Диета предполагает исключение из рациона продуктов, провоцирующих развитие метеоризма или усиление перистальтики (фрукты и овощи, черный хлеб, цельное молоко). Накануне исследования нельзя ужинать, а в день проведения манипуляции нужно отказаться от завтрака.
Для очищения кишечника используются высокие клизмы или лекарственные средства (Фортранс по схеме). Можно применять касторовое масло.
Перед выполнением ФКС проводится обезболивание. Затем используется следующий алгоритм:
- пациент укладывается на бок с притянутыми к животу коленями;
- заднепроходное отверстие обрабатывают анестетиком;
- дают наркоз;
- аккуратно через анальное отверстие вводят шланг фиброскопа;
- постепенно подвигая трубку в кишечник, периодически нагнетают воздух для расправления складок.

Зонд необходимо вводить до бургиниевой заслонки, которая закрывает слепую кишку. На этапе извлечения трубки из кишечника врач еще раз осматривает всю слизистую оболочку кишки.
После окончания КС из кишечника удаляется газ через специальный канал прибора, зонд извлекается. Врач, проводивший исследование, оформляет заключение, в котором делает подробную запись о состоянии всех отделов кишечника и направляет пациента к узкому специалисту.
Если использовался общий наркоз, за состоянием больного наблюдают, пока он полностью не отойдет от воздействия медикаментов. После местной анестезии пациент после диагностики уходит домой.
Длительность процедуры
Сама диагностическая процедура длится 10-15 минут. В процессе ее выполнения делается видеозапись. В дальнейшем ее можно пересмотреть и уточнить неясные моменты.
При необходимости проводится биопсия, удаляются полипы, бужируется место стеноза (сужения), останавливается кровотечение. Если это было запланировано заранее, а не стало находкой при исследовании, и пациенту вводился общий наркоз, продолжительность ФКС составляет примерно 1 час. Если процедура затягивается, больной чувствует позывы на дефекацию в то время, когда накачивается воздух в кишку.
Отчего может быть боль при обследовании?
Колоноскопию проводят с предварительным обезболиванием и седацией. Детям до 12 лет процедуру выполняют под общим наркозом. Взрослым пациентам могут не обезболивать, если есть противопоказания, или больной отказывается от седации или анестетиков.
Обязательная анестезия, помимо возможно неустойчивого психологического состояния, проводится в связи с возникающими на разных этапах исследования болями. У некоторых людей страх сильных болей не проходит даже после проведенной анестезии, что ухудшает их общее состояние.
Проведение ФКС может сопровождаться болью в случае:
- введения зонда в прямую кишку — для исключения такой вероятности наконечник обильно смазывается специально предназначенным гелем или вазелином, имеет небольшие размеры;
- нагнетания воздуха и расправления им складок и изгибов кишки;
- манипуляций наконечником в просвете кишечника;
- воспалительных рубцов, спаек, резкого сужения просвета, инородных предметов, мешающих продвижению зонда;
- недостаточной подготовки больного, когда кишечник забит калом и продвижение зонда затруднено имеющимися каловыми массами.
В некоторых случаях боль становится настолько интенсивной, что исследование приходится прерывать. При этом его могут перенести на другой день или продолжить манипуляцию под общим наркозом.

При исследовании любая манипуляция может сопровождаться болью. Если пациент плохо подготовлен психологически, процедура воспринимается тяжело. Для минимизации болевых ощущений, помимо предварительного очищения кишечника, используют специальную позу больного. Положение, лежа на боку с подогнутыми ногами, уменьшает болезненные ощущения во время введения трубки аппарата.
При невозможности выполнения обследования кишечника этим методом из-за боли и страха пациента рекомендуется КТ-колонография. С ее помощью оценивается не только состояние кишечника и изменения в соседних органах, но и обнаруживается их патология (например, аневризма аорты). Томограф моделирует кишечник, малый таз и брюшную полость, что важно при подозрении на злокачественные новообразования в этих областях. Такой способ диагностики широко применяется в колопроктологии. Он имеет ряд преимуществ перед КС:
- снижается риск перфорации стенки кишечника;
- визуализируются новообразования на самой ранней их стадии;
- нет необходимости глубоко вводить зонд — кишечник расправляют углекислым газом, нагнетая его в анус через наружный сфинктер;
- является альтернативным методом для ослабленных, тяжелых и пожилых пациентов;
- не требует наркоза или седации;
- эффективен при стриктурах (сужениях) кишки или огромной опухоли — нет необходимости вводить длинный зонд.
Обезболивание
Перед проведением колоноскопии осуществляется обезболивание. Применяются 3 способа:
- Местная анестезия – осуществляется с помощью самого оборудования. Обезболивание достигается действием нанесенного на наконечник прибора лекарства на основе лидокаина (Ксилокаин гель, Луан гель). Такой же результат получают при парентеральном введении препарата. Пациент может общаться с эндоскопистом и сообщать о своих ощущениях при накачивании воздуха. Врач корректирует обезболивание на основании комментариев больного.
- Общее обезболивание — это наркоз, при введении которого сознание больного выключается, он не чувствует боли. Показано детям до 12 лет, людям с повышенным болевым порогом.
- Седация — сознание пациента не выключено, но он не чувствует боли и находится в состоянии, подобном сну. Применяются Мидазолам, Пропофол.

Можно ли делать без анестезии?
ФКС проводится без наркоза в случаях отягощенного аллергологического анамнеза, когда любой вид медикаментозного обезболивания может вызвать острую аллергическую реакцию.
Существует еще ряд противопоказаний к общему наркозу:
- эпилепсия с судорожными припадками;
- анафилактический шок или другие аллергические реакции в анамнезе;
- психические заболевания;
- болезни крови и нарушения в свертывающей системе;
- декомпенсированные заболевания сердечно-сосудистой системы, включая сердечную недостаточность, инфаркт, инсульт;
- беременность;
- период кормления ребенка грудью;
В перечисленных случаях применяется местная анестезия. Она заключается в обработке наконечника прибора лидокаином.
Кому нельзя проводить колоноскопию
Проведение колоноскопии имеет абсолютные и относительные противопоказания. В основном они совпадают с теми, которые существуют для общего наркоза.
Абсолютными противопоказаниями являются:
- Острый инфаркт миокарда — тяжелое состояние, без лечения возможен летальный исход. Любые эндоскопические исследования при таком диагнозе опасны для жизни.
- Прободение кишечника — сопровождается кровотечением, требуется экстренная операция.
- Перитонит – тяжелая острая хирургическая патология, при которой нужно срочное оперативное вмешательство.
- Последние стадии дыхательной и сердечной недостаточности — состояния крайне тяжелые.
- Психиатрические болезни.
- Эпилепсия.
- Острые инфекции с выраженной интоксикацией.

Относительные противопоказания:
- Плохая подготовка, когда кишечник недостаточно очищен – оставшиеся каловые массы препятствуют проведению процедуры до конца.
- Общее тяжелое состояние больного, находящегося на постельном режиме, когда невозможно использовать наркоз.
- Нарушение свертываемости крови является причиной кровотечения даже при небольшом повреждении слизистой кишечника, которые требуют оперативного вмешательства.
- Массивные кровотечения из органов ЖКТ можно остановить только хирургическим путем. В 90% случаев при нормальных показателях крови кишечное кровотечение останавливают методом КС.
- Беременность — но если в качестве альтернативы становится диагностическая операция, процедура может проводиться.
- Резкое падение артериального давления, особенно у пожилого человека.
- Обострение болезни Крона, неспецифического язвенного колита, приступ дивертикулита — при этих патологиях исследование можно проводить, когда они находятся в фазе ремиссии.
К противопоказаниям для исследования не относится имеющаяся на момент проведения процедуры менструация у женщин. Нужно предупредить эндоскописта. В этот день можно пользоваться прокладкой. От тампона стоит отказаться, поскольку, плотно находясь в стенке матки, он может исказить результаты исследования и привести к неверной трактовке.
Колоноскопия при геморрое
Можно ли делать КС при геморрое, чтобы не нанести вреда, решает врач, который осматривает больного. Если нет противопоказаний, то незадолго до исследования проводят подготовку пациента. Она состоит из диеты и очищения кишечника. Без предварительной подготовки исследование не получится.
За 3 дня до исследования ограничивается питание в следующем порядке: исключаются фрукты, овощи, клетчатка, сокращается употребление мяса, ограничивается творог. Накануне исследования разрешается только жидкая пища (бульон, кефир). Сама процедура проводится натощак, но перед ее проведением можно выпить стакан теплого сладкого чая. Глюкоза придаст больному сил.

Метод исследования при подозрении на геморрой высокоинформативен: пропустить патологию с его помощью практически невозможно. Благодаря высококачественной оптике и светодиодному освещению визуализируются даже только намечающиеся узлы, имеющиеся мелкие трещины. Если при этом у пациента есть кровотечение или кровоточивость геморроидальных шишек, сразу выполняется локальное прижигание слизистой.
Не проводится ФКС при осложнениях геморроидальной болезни (остром парапроктите или проктите). Процедура при имеющемся геморрое в основном безболезненна. Пациент может ощущать дискомфорт при растяжении кишечной стенки во время накачивания воздуха. Для уменьшения неприятных ощущений больной может немного изменять положение тела на кушетке при помощи медперсонала.
При имеющихся показаниях колоноскопия проводится ребенку с геморроем в любом возрасте, даже в месячном.
Чем опасна процедура?
Несмотря на то, что колоноскопический метод относится к малоинвазивным методам исследования, при его проведении существует вероятность некоторых осложнений. Они связаны с самим исследованием, с обезболиванием и седацией. В процессе колоноскопии может произойти:
- повреждение (перфорация) аппаратом стенки кишки — 1%;
- кишечное кровотечение — 0,1%;
- кратковременный метеоризм, сопровождающийся болевым симптомом;
- болезненные ощущения в животе после полипэктомии с субфебрилитетом (повышение температуры тела до 37-37,3°С) на протяжении 2-3 суток;
- развитие аллергических реакций;
- остановка дыхания в результате наркоза — 0,5%;
- длительное отхождение от наркоза;
- продолжительное (больше расчетного времени) угнетение сознания;
- интоксикация используемыми препаратами;
- заражение вирусным гепатитом С, сальмонеллезом.
Повреждение кишечной стенки, которое не исключено при таком исследовании, связано с отсутствием у пациента ощущений под наркозом и контакта с врачом, проводящем манипуляцию. Остальные осложнения встречаются редко, поскольку перед тем, как проводить ФКС, пациента тщательно обследуют, выясняют анамнез, включая аллергологический, оценивают потенциальные риски возможных осложнений.
Проктолог — это один из самых нелюбимых многими врачей, визит к которому откладывают до последнего. Да и говорить о каких-либо проблемах в кишечнике считается довольно постыдным, а между тем колоректальный так уверенно набирает обороты и уносит много жизней.
И это при том что если вовремя обращаться за помощью к специалистам, диагностировать эту патологию не составляет труда. И прогнозы он имеет благоприятные, если только пациент не пришел на последней стадии рака. Обследование больных может начинаться со скрининговых тестов на выявлении скрытых кровотечений.
А также им проводят колоноскопию, ирригоскопию и сигмоскопию. Далеко не все пациенты понимают, что подразумевается под этими терминами, поэтому у больных могут возникать такие вопросы: что такое колоноскопия кишечника? Как проходит процедура? Что показывает колоноскопия? Больно ли это?
Общая информация
Процедура колоноскопии — это инструментальное исследование толстого кишечника и его нижнего сегмента (прямая кишка), которое используется для диагностики и лечения патологических состояний этой части пищеварительного тракта. Оно детально показывает состояние слизистой оболочки. Иногда эту диагностику называют — фиброколоноскопией (колоноскопия ФКС). Обычно процедуру колоноскопии кишечника проводит диагност-проктолог, которому ассистирует медсестра.
Эта диагностическая процедура подразумевает введение в анальное отверстие зонда, оснащенного на конце камерой, которая передает изображение на большой экран. После этого в кишечник нагнетается воздух, который не дает кишкам слипаться. По мере продвижения зонда детально осматриваются различные участки кишечника. В некоторых случаях проводят колоноскопию не только с целью визуализации проблем, но также она позволяет осуществить следующие манипуляции:
- сделать забор биоптата;
- удалить полипы или соединительно-тканные тяжи;
- извлечь чужеродные предметы;
- остановить кровотечения;
- восстановить проходимость кишечника в случае его сужения.
Колоноскоп — это мягкий и легко гнущийся зонд, который позволяет деликатно продвигаться по всем анатомическим структурам кишечника, не травмируя ткани и не причиняя боли пациенту.

Детям колоноскопия выполняется под общим наркозом
Показания к проведению
Проводится колоноскопия кишечника с целью подтверждения предварительного диагноза. Она позволяет точно определить место и степень патологических изменений. Это особенно уместно при таких состояниях и заболеваниях:
- кровотечение из прямой и толстой кишки (в ходе процедуры выполняется термокоагуляция);
- новообразования в кишечники доброкачественной природы (удаление полипов);
- онкопатология в толстом отделе кишечника (забор биоптата для гистологического исследования);
- болезнь Крона (гранулематозное воспалительное заболевание);
- неспецифический язвенный колит;
- полное нарушение пассажа содержимого по кишечнику;
- нарушения стула (частые диареи или хронические запоры);
- стремительная потеря веса по непонятным причинам;
- пониженный гемоглобин;
- продолжительно держащаяся субфебрильная температура.
Колоноскопия прямой кишки показана в целях профилактики 1 раз в год пациентам в возрасте от 50 лет. Особенно это касается тех, у кого имеется плохая наследственность (у близких родственников был диагностирован колоректальный рак).
Подготовка
Подготовительный процесс подразумевает такие этапы: первичная подготовка, диетическое питание, медикаментозное очищение кишечника. Точность соблюдения этих шагов позволит добиться максимально достоверных результатов.
Первичная подготовка
Если пациент длительно страдает запорами, то одних только очищающих медикаментозных средств будет недостаточно. Заранее таким больных назначают прием масла клещевины (касторка) или проведение классических клизм. Касторку принимают 2 дня подряд на ночь. Количество рассчитывают по весу. Если в среднем пациент весит около 70 кг, то вполне достаточно 60 мл средства.
Если запоры стойкие и запущенные, а касторовое масло себя не оправдывает, то рекомендованы клизмы. Чтобы совершить такую манипуляцию в домашних условиях понадобится специальный резервуар с наконечниками (кружка Эсмарха) и 1,5 литра воды комнатной температуры.
Пошаговое выполнение процедуры:
- Больной должен лечь на левый бок, а правую ногу при этом нужно выдвинуть вперед и согнуть в колене. Под тело лучше подстелить клеенку, чтобы не намочить диван или кровать.
- Кружку Эсмарка наполняют водой, зажим при этом закрыт. После этого стравливают воздух и зажим снова закрывают.
- Грелку необходимо подвесить выше уровня дивана/кровати на 1–1,5 метра.
- Насадку следует обильно смазать вазелином и аккуратно ввести ее в анальное отверстие на глубину до 7 см.
- Зажим с кружки Эсмарха снимают и впускают в пациента весь объем жидкости, после чего наконечник достают.
- Больной не должен тут же бежать в туалет, а прежде следует немного подвигаться, сжав сфинктер (5–10 минут). После этого можно справить нужду. Такую манипуляцию следует совершать 2 вечера подряд.
Сочетать прием касторки внутрь и одновременно ставить клизмы врачи не рекомендуют. После 2 дней первичной подготовки пациент должен правильно питаться и принять специальные очищающие препараты.
Диетическое питание
Еще один способ качественно очистить нижние отделы пищеварительного тракта — это за 2–3 дня до намеченной процедуры отдать предпочтение бесшлаковой диете. В этот период следует отказаться от продуктов, вызывающих повышенное газообразование. Кушать можно нежирные сорта мяса и рыбы, кисломолочные продукты, отварные овощи. Последний прием пищи должен быть не позднее чем за 8–12 часов до намеченной процедуры.
Очищение кишечника
Такие препараты, как Фортранс и Эндофальк мешают питательным веществам всасываться в ЖКТ, поэтому пища стремительно продвигается по кишечнику и быстро покидает его в жидком виде. А другая группа препаратов (Флит Фосфо-сода и Лавакол) задерживают выведение жидкости из кишечника, поэтому повышается перистальтика, смягчается кал и ускоряется очищение кишечника.

Выбирать препараты для очищения кишечника самостоятельно не рекомендуется (назначаются врачом)
Проведение процедуры
У пациентов часто воображение работает в неправильном направлении и они совершенно неправильно представляют себе, как делают колоноскопию кишечника. Им кажется, что их ждут настоящие пытки, но медицина в этом плане давно шагнула вперед. При обследовании, как правило, используется обезболивание или седация.
Колоноскопия с местной анестезией
Для этих целей используются препараты, где активным действующим веществом выступает лидокаина (Луан гель, Дикаиновая мазь, Ксилокаин гель). Их наносят на насадку колоноскопа, вводимую в анус, или смазывают ими непосредственно слизистую. Кроме того, местная анестезия может быть достигнута парентеральным введением анестезирующих средств. Но ключевое здесь то, что пациент находится в сознании.
Седация
Еще один вариант премедикации. В этом случае человек находится в состоянии, напоминающим сон. Он находится в сознании, но при этом ему не больно и не дискомфортно. Для этого применяются Мидазолам, Пропофол.
Колоноскопия кишечника под общим наркозом
Этот способ предполагает парентеральное введение лекарств, отправляющих пациента в глубокий медикаментозный сон с полным отсутствием сознания. Колоноскопия, проводимая таким образом, особенно показана в детской практике, для людей с низким болевым порогом и наблюдающихся у психиатра.
Исследование кишечника проводится в специальном кабине для проктологических исследований. Пациента просят раздеться до пояса, взамен ему дают одноразовые диагностические трусики и укладывают его на кушетку на левый бок. Ноги при этом нужно согнуть в коленях и придвинуть к животу.Когда пациент получает подобранное для него обезболивание, начинается проведение самой процедуры.
Колоноскоп вводят в анальное отверстие, нагнетают воздух и начинают его аккуратно продвигать вперед. Для контроля врач одной рукой прощупывает переднюю стенку брюшины, чтобы понимать как трубка преодолевает изгибы кишечника. Все это время на экран монитора подается видео и врач внимательно изучает различные участки кишечника. В конце процедуры колоноскоп извлекается.
Если процедура проводилась под местной анестезией, то больного отпускают домой в этот же день. А если применялся общий наркоз, то пациент будет вынужден провести в стационаре несколько дней, и будет находиться под наблюдением специалистов. Процедура, как правило, длится не более получаса. Фото отдельных участков кишечника или видео колоноскопии может быть записано на цифровой носитель.

Все полученные данные в ходе обследования врач оформляет в специальный протокол, который выдают на руки пациенту
Противопоказания и осложнения
Пациенты также интересуются тем, в каких случаях данная процедура противопоказана и какие после проверки могут появиться осложнения. Пройти данное обследование не смогут пациенты в таких состояниях:
- перитонит;
- тяжелые нарушения кровообращения;
- острый инфаркт миокарда;
- травма стенки кишечника;
- тяжелые стадии колита;
- беременность.
Кроме того, существует еще и ряд относительных противопоказаний, о которых более подробно можно прочитать в этой статье. После осмотра кишечника могут возникнуть такие осложнения: разрыв стенки кишечника, внутренние кровотечения, непродолжительное вздутие кишечника, болевой синдром в брюшине, повышение температуры тела до 37,5 °C в течение 2–3 дней (особенно если была выполнена небольшая резекция).
Следует незамедлительно обратиться к врачу, если после того, как была сделана колоноскопия, появились следующие симптомы:
- лихорадочное состояние;
- сильная боль в животе;
- тошнота, сопровождающаяся рвотой;
- жидкий стул с примесями крови;
- общая слабость, головокружение.
Колоноскопия относится к довольно безопасным методам исследования, если ее проводит высококвалифицированный специалист, а пациент при этом выполняет все рекомендации во время подготовительного периода.
Отзывы
Отзывы тех пациентов, кто прошел такое обследование и четко представляет, что это за процедура, очень интересуют тех, кому она еще только предстоит.
Юлия, 40 лет:
Когда я обнаружила кровь на туалетной бумаге, то сразу же побежала к проктологу. При стандартной проверке ничего толком не выявили, поэтому направили меня на колоноскопию. Я согласилась на нее только под наркозом. И так она прошла для меня как бы мимо. У меня, к счастью, ничего страшного не нашли. Но сказали, что раз в 5 лет стоит колоноскопию повторять для профилактики. Я настроена решительно.
Геннадий, 34 года:
У меня начались проблемы с желудка. И я со страхом пережил гастроскопию. Но мое ЖКТ дало сбой и с другой стороны, поэтому пришлось соглашаться на колоноскопию. Под действием анестетика не все так страшно. Считаю эту процедуру очень нужной, так как она дает полное представление о состоянии кишечника.
Ольга, 30 лет:
Я считаю, что необязательно требовать наркоз. Эта процедура вполне нормально делается и без анестезии при правильном настрое и хорошей подготовке. А с пыткой ее сравнивают лишь впечатлительные барышни, у которых сильно развито воображение.
Несмотря на то что проведение колоноскопии вызывает у пациентов физический и психологический дискомфорт. На сегодняшний день не существует более информативной процедуры для диагностики толстого кишечника.
 Колоноскопия кишечника — это инструментальное исследование толстого кишечника и его нижнего сегмента (прямая кишка), которое используется для диагностики и лечения патологических состояний этой части пищеварительного тракта.
Колоноскопия кишечника — это инструментальное исследование толстого кишечника и его нижнего сегмента (прямая кишка), которое используется для диагностики и лечения патологических состояний этой части пищеварительного тракта.
Оно детально показывает состояние слизистой оболочки. Иногда эту диагностику называют — фиброколоноскопией (колоноскопия ФКС). Обычно процедуру колоноскопии кишечника проводит диагност-проктолог, которому ассистирует медсестра. Эта диагностическая процедура подразумевает введение в анальное отверстие зонда, оснащенного на конце камерой, которая передает изображение на большой экран. После этого в кишечник нагнетается воздух, который не дает кишкам слипаться. По мере продвижения зонда детально осматриваются различные участки кишечника.
В некоторых случаях проводят колоноскопию не только с целью визуализации проблем, но также она позволяет осуществить следующие манипуляции:
- сделать забор биоптата;
- удалить полипы или соединительно-тканные тяжи;
- извлечь чужеродные предметы;
- остановить кровотечения;
- восстановить проходимость кишечника в случае его сужения.
Колоноскоп — это мягкий и легко гнущийся зонд, который позволяет деликатно продвигаться по всем анатомическим структурам кишечника, не травмируя ткани и не причиняя боли пациенту.
Для чего назначается колоноскопия?
Назначение делается, после тщательного сбора анамнеза заболевания. Поводом для проведения колоноскопии становятся:
- Жалобы пациента на устойчивые постоянные боли, имеющие локализацию в области живота.
- Наличие выделений из ануса (гноя или слизи).
- Обнаружение в каловых массах следов крови.
- Выявление нарушений работы пищеварительной системы (упорных запоров или продолжительных поносов).
- Анемия с невыясненной этиологией, резкая потеря веса, наследственная предрасположенность к раку толстой кишки.
- Подозрения на наличие в просвете полого органа инородного тела.
- Обнаружение симптомов болезни Крона, кишечной проходимости, неспецифичного язвенного колита (колоноскопия поможет подтвердить диагноз).
Кроме этого, нередко описываемую диагностическую процедуру проводят после ректороманоскопии или ирригоскопии (менее информативных тестов) для уточнения диагноза.
Противопоказания
Встречаются ситуации, когда больному по индивидуальным показателям данную диагностику проводить нельзя или невозможно. В этом случае проктолог должен быстро определить, как можно проверить кишечник без колоноскопии, найти альтернативный способ, чем ее заменить.
На консультации врач, прежде чем назначить колоноскопию, должен определить, не страдает ли его пациент:
- лёгочной или сердечной недостаточностью;
- воспалительными инфекционными процессами любой локализации;
- недостаточной свертываемостью крови;
- острым колитом или язвой;
- воспалением брюшины, или перитонитом.
Все вышеперечисленные симптомы являются строгими противопоказаниями к колоноскопии, которые могут нанести вред здоровью, осложненные последствия и требуют альтернативных решений.
Противопоказана процедура и во время беременности. Она может спровоцировать преждевременные роды или выкидыш. Поэтому нужно подобрать другие методы диагностики.

Сколько стоит процедура?
Цена везде разная, формируется с учётом определённых факторов: название клиники, её уровень, техническое оснащение, квалификация диагноста. У каждого из нас всегда есть альтернатива: пойти в государственное учреждение или частную клинику, приобретающую оборудование у компании «Байер».
В первом случае стоимость будет вполне приемлемой. В Москве она начинается от 2019 рублей.
Колоноскопия кишечника: правильная подготовка
Процедура эта очень серьезная, поэтому требует тщательной подготовки, которая начинается не менее чем за 3 суток до обследования. Обязательное условие для колоноскопии – чистый кишечник, наличие в нем каловых масс не позволит врачу выполнить процедуру.
Диета
Начинать необходимо с соблюдения строгой диеты, которая поможет избежать образования большого количества плотных каловых масс в кишечнике и запоров.
За несколько дней до колоноскопии из рациона исключаются свежие овощи (капуста, редис, редька, огурцы, лук, зелень, горох, фасоль и другие бобовые), фрукты (виноград, яблоки, цитрусовые, бананы), черный хлеб, свежевыпеченные дрожжевые изделия, копчености, маринады, соленья, острая пища, рисовая, перловая и манная крупы, цельное молоко, сладости и газированные напитки. Эти продукты могут усиливать газообразование в кишечнике, что негативно сказывается на его моторной функции.
Все овощи перед употреблением должны подвергаться термической обработке, фрукты лучше употреблять в виде желе и компотов, мясо и рыба не должны быть жирными (курица, кролик, постная свинина, хек, судак, минтай), белый хлеб нужно подсушивать, в чай и компоты не нужно добавлять сахар. Разрешается употреблять кисломолочные продукты только в том случае, если они не крепят кишечник.
В день исследования прием пищи запрещен, поэтому чаще всего такие процедуры выполняются в первой половине дня.
Очистительные клизмы и слабительные средства
На ночь рекомендуется принимать внутрь до 60 мл касторового масла, это поможет регулярному опорожнению кишечника по утрам. При желчнокаменной болезни масла применять не стоит или их количество должно быть уменьшено. Возможен прием различных слабительных средств по рекомендации врача.
Также необходимо в течение 2 дней до обследования вечером проводить очистительную клизму. Процедура повторяется в день исследования с утра, за 3 часа до колоноскопии, при этом вода, выходящая из кишечника, не должна содержать каловых масс.
Специальные препараты для подготовки к эндоскопическим исследованиям
Употребление касторового масла, слабительных и клизмы можно заменить приемом современных препаратов, специально предназначенных для подготовки пациентов к исследованиям такого плана. Назначает их только врач, и применять их нужно строго в соответствии с инструкцией, к ним относятся:
- Фортранс;
- Лавакол;
- Эндофальк;
- Флит Фосфо-сода и др.
С помощью этих средств можно довольно быстро и качественно подготовить кишечник к колоноскопии.
Однако у этих препаратов есть недостаток. Они принимаются с большим количеством воды (до 3-4 литров), не каждому под силу выпить столько, пусть даже не за один раз. А некоторым пациентам с сердечно-сосудистыми или почечными заболеваниями это и вовсе может быть противопоказано. Как раз поэтому старые проверенные временем методы очищения кишечника во многих случаях используются и сегодня.
Проведение процедуры
У пациентов часто воображение работает в неправильном направлении и они совершенно неправильно представляют себе, как делают колоноскопию кишечника. Им кажется, что их ждут настоящие пытки, но медицина в этом плане давно шагнула вперед. При обследовании, как правило, используется обезболивание или седация.
Колоноскопия с местной анестезией
Для этих целей используются препараты, где активным действующим веществом выступает лидокаина (Луан гель, Дикаиновая мазь, Ксилокаин гель). Их наносят на насадку колоноскопа, вводимую в анус, или смазывают ими непосредственно слизистую. Кроме того, местная анестезия может быть достигнута парентеральным введением анестезирующих средств. Но ключевое здесь то, что пациент находится в сознании.
Седация
Еще один вариант премедикации. В этом случае человек находится в состоянии, напоминающим сон. Он находится в сознании, но при этом ему не больно и не дискомфортно. Для этого применяются Мидазолам, Пропофол.
Колоноскопия кишечника под общим наркозом
Этот способ предполагает парентеральное введение лекарств, отправляющих пациента в глубокий медикаментозный сон с полным отсутствием сознания. Колоноскопия, проводимая таким образом, особенно показана в детской практике, для людей с низким болевым порогом и наблюдающихся у психиатра.
Исследование кишечника проводится в специальном кабине для проктологических исследований. Пациента просят раздеться до пояса, взамен ему дают одноразовые диагностические трусики и укладывают его на кушетку на левый бок. Ноги при этом нужно согнуть в коленях и придвинуть к животу.Когда пациент получает подобранное для него обезболивание, начинается проведение самой процедуры.
Колоноскоп вводят в анальное отверстие, нагнетают воздух и начинают его аккуратно продвигать вперед. Для контроля врач одной рукой прощупывает переднюю стенку брюшины, чтобы понимать как трубка преодолевает изгибы кишечника. Все это время на экран монитора подается видео и врач внимательно изучает различные участки кишечника. В конце процедуры колоноскоп извлекается.
Если процедура проводилась под местной анестезией, то больного отпускают домой в этот же день. А если применялся общий наркоз, то пациент будет вынужден провести в стационаре несколько дней, и будет находиться под наблюдением специалистов. Процедура, как правило, длится не более получаса. Фото отдельных участков кишечника или видео колоноскопии может быть записано на цифровой носитель.

Возможности колоноскопии
Какие возможности предоставляет обследование с помощью колоноскопа?
- Во время процедуры врач может визуально оценить состояние слизистой оболочки, моторику кишечника, выявить воспалительные изменения.
- Появляется возможность уточнить диаметр просвета кишки и при необходимости расширить суженный за счет рубцовых изменений участок кишечника.
- На экране монитора специалист видит мельчайшие изменения в стенках кишки и патологические образования (трещины, полипы прямой и толстой кишки, геморроидальные узлы, язвы, дивертикулы, опухоли или инородные тела).
- Во время процедуры можно удалить обнаруженное инородное тело или взять кусочек ткани для гистологического исследования (биопсия).
- При обнаружении небольших доброкачественных опухолей или полипов имеется возможность удалить эти новообразования в ходе обследования, избавляя тем самым пациента от хирургического вмешательства.
- При проведении обследования существует возможность выявить причины кишечных кровотечений и устранить их методом термокоагуляции (воздействием высоких температур).
- Во время процедуры врач получает возможность сделать снимки внутренней поверхности кишечника.
Вышеперечисленные возможности делают процедуру колоноскопии наиболее информативным методом диагностики. Ее выполняют во многих государственных и частных врачебных учреждениях. По рекомендации ВОЗ (Всемирной Организации Здравоохранения) в качестве профилактики колоноскопию желательно проходить один раз в пять лет каждому пациенту после 40 лет. Если же человек приходит к врачу с характерными жалобами, исследование назначается в обязательном порядке.
Какие болезни выявляет колоноскопия?
С помощью колоноскопии можно выявить следующие заболевания:
- Рак толстого кишечника. Является злокачественным образованием, которое развивается из клеток слизистой оболочки данного органа. Проведение колоноскопии позволяет своевременно диагностировать развитие рака.
- Полип толстого кишечника. Нарушение процесса обновления клеток, слизистой оболочки кишечника может привести к образованию наростов, то есть полипов. Опасность полипов заключается в том, что при отсутствии лечения они могут трансформироваться в злокачественные образования. Колоноскопия при данном заболевании является основным методом диагностики. Также с помощью колоноскопа возможно произвести удаление полипа.
- Неспецифический язвенный колит. Является воспалительным заболеванием кишечника. Точной причины развития данного заболевания на сегодняшний день не установлено. Поражение толстого кишечника при язвенном колите всегда начинается с прямой кишки, и с течением времени воспаление распространяется на все отделы органа. Колоноскопия помогает вовремя выявить неспецифический язвенный колит. Также в течение лечения с помощью данного метода исследования производится контроль процесса заживления.
- Дивертикулы толстого кишечника. Дивертикулы представляют собой выпячивания на стенке кишечника. Данное заболевание наблюдается, как правило, у пожилых людей. Основной причиной развития дивертикул является доминирование в потребляемой пище мясных и мучных продуктов, а также значительное снижение растительной пищи. Это приводит к развитию запоров и появлению дивертикул. Также на развитие данного заболевания влияют такие факторы как ожирение, метеоризм и кишечные инфекции. Колоноскопия при данном заболевании позволяет увидеть устья дивертикул, а также определить наличие воспалительных процессов.
- Болезнь Крона. Представляет собой хроническое неспецифическое воспаление желудочно-кишечного тракта. Как правило, данное заболевание поражает кишечник, однако также может наблюдаться поражение пищевода и ротовой полости. Точной причины, вызывающей развитие болезни Крона, в настоящее время не выявлено, но в качестве предрасполагающих факторов выделяют такие причины как наследственность, генетические мутации, а также аутоиммунные процессы. Колоноскопия при данном заболевании позволяет выявить и определить степень воспаления, наличие язв, а также кровотечения.
- Туберкулез кишечника. Является инфекционным заболеванием, которое вызывается микобактерией туберкулеза. Как правило, данное заболевание является вторичным, так как изначально микобактерии поражают легкие и лишь затем гематогенным или лимфогенным путем заносятся в кишечник. Колоноскопия при туберкулезе кишечника проводится с целью установления диагноза и взятия при необходимости биопсии.
В целом колоноскопическое исследование позволяет оценить состояние всех отделов толстого кишечника: прямую, ободочную, слепую и сигмовидную кишку. Сначала эндоскопист осматривает участок нижних отделов органов ЖКТ, а после оценивает состояние слепой и сигмовидной кишки. Слепая кишка граничит с отделом тонкого кишечника, поэтому можно осмотреть и часть тонкокишечного отдела.